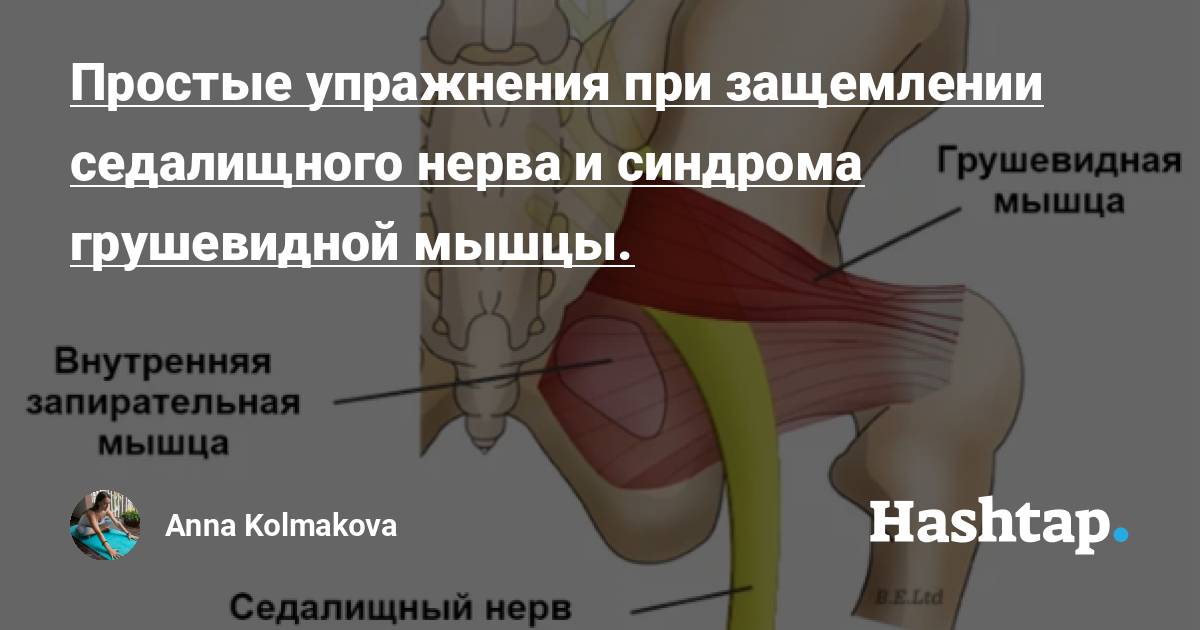
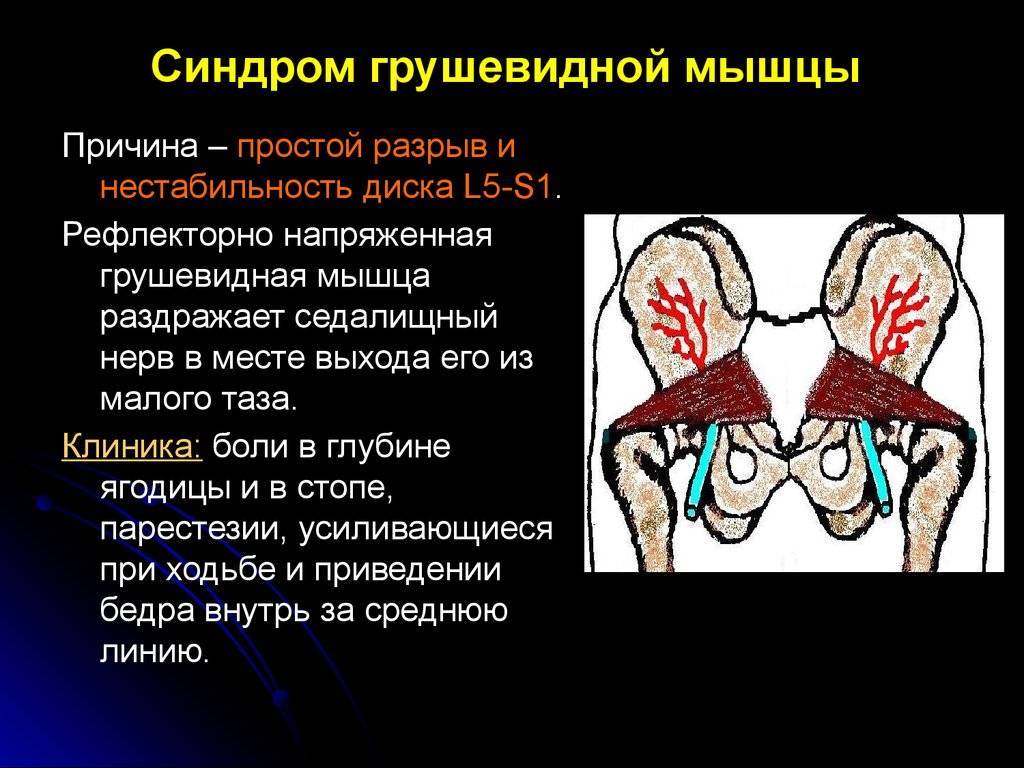
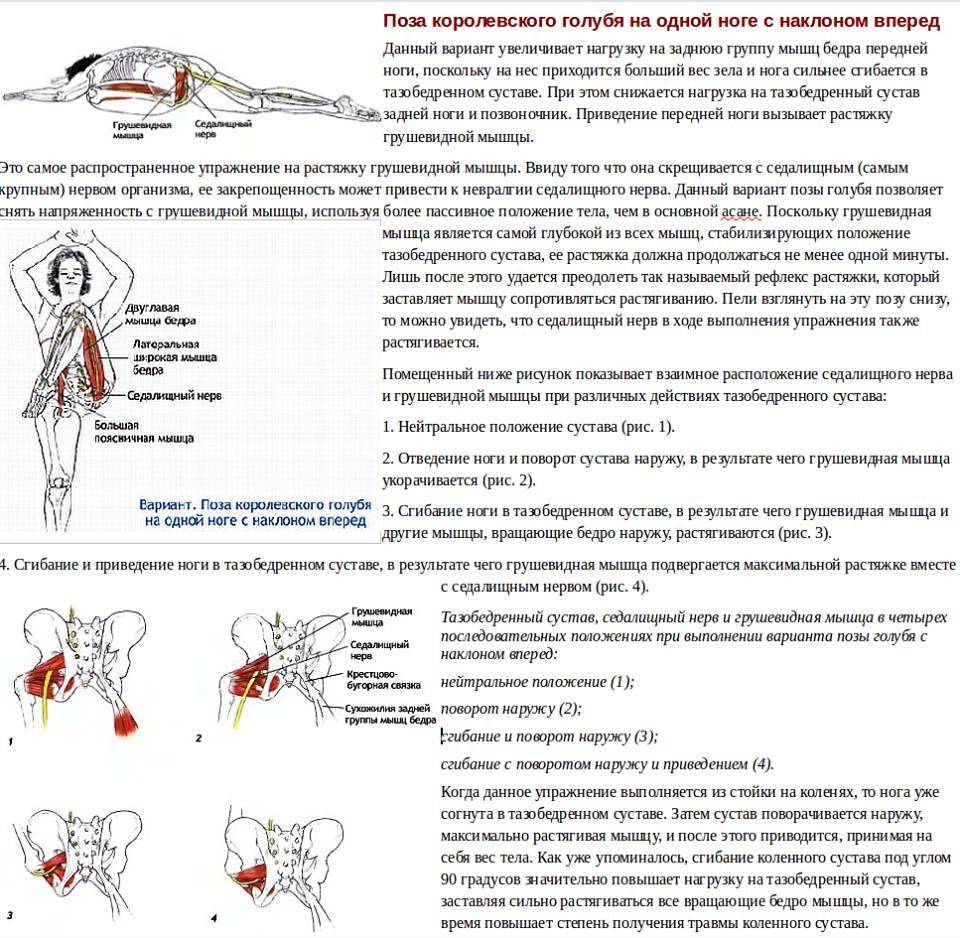
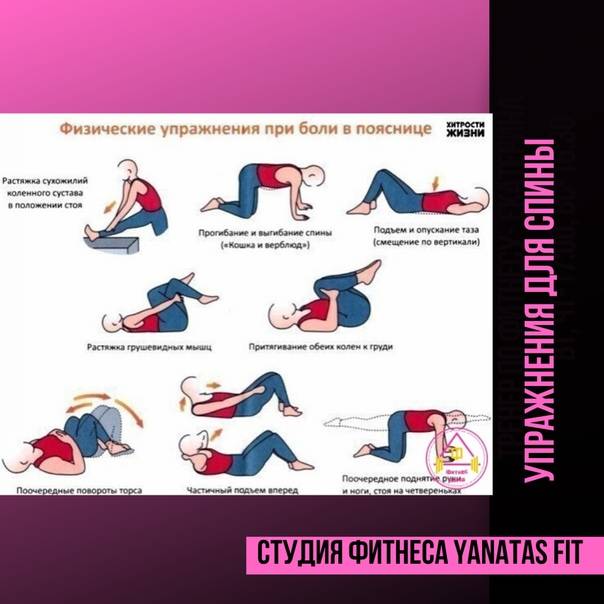
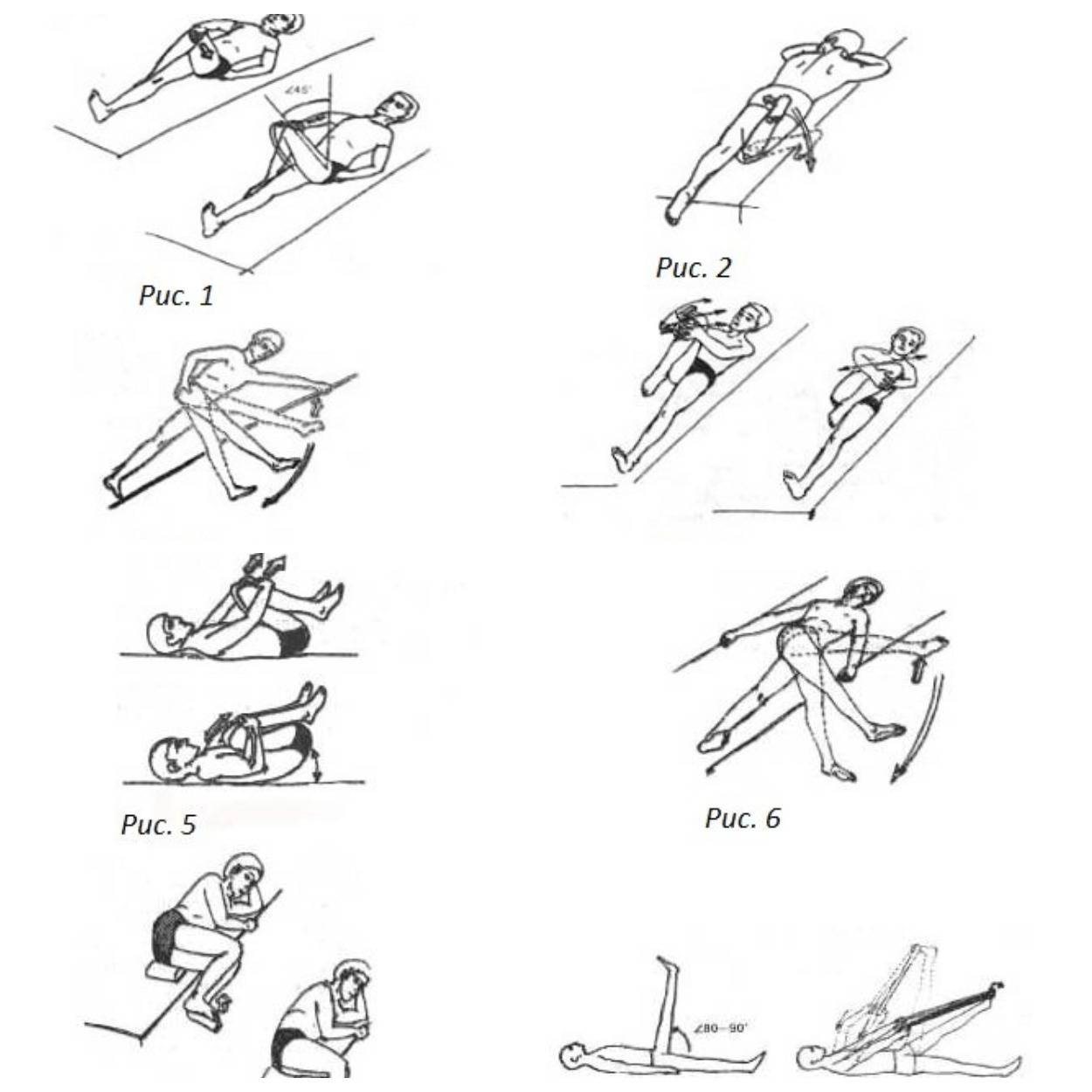
Осложнения
И новокаиновая, и блокада дипроспаном может быть сопряжена с риском развития ряда осложнений. Основные из них:
- инфицирование места прокола тканей;
- кровотечение;
- повреждение пункционной иглой седалищного нерва;
- аллергическая реакция на используемый анестетик.
Большинство осложнений возникает в результате недостаточного обследования пациента перед пункцией или неосторожных манипуляций специалиста, сделавшего процедуру. Предотвратить их поможет серьезный подход больного к выбору врача, который осуществит инъекцию. Специалисты клиники СмартМед с опытом работы более 7 лет в совершенстве владеют техникой проведения блокады грушевидной мышцы. Быстро и безболезненно они выполнят все необходимые манипуляции, в результате которых вы почувствуете себя лучше и избежите осложнений после данной процедуры.
Статьи и новости
Вероятные осложнения
Развитие осложнений после блокады грушевидной мышцы, выполненной опытным врачом, наблюдается крайне редко. Чаше всего неблагоприятные побочные эффекты связаны с низким уровнем профессионализма медицинского специалиста и с нарушением техники проведения процедуры, но в некоторых случаях могут быть также обусловлены индивидуальными особенностями организма пациента. К числу возможных осложнений относятся:
- Нейропатия (повреждение нерва, вызывающее сбои в его работе). Возникает при неправильном выборе места введения лекарственного состава, когда препарат был введен непосредственно в нерв. Проявлениями нейропатии являются онемение, боль в области воздействия, мышечная слабость. Полное восстановление организма и исчезновение патологических симптомов происходит в течение нескольких месяцев;
- Развитие аллергии. Аллергические реакции после блокады грушевидной мышцы возникают при наличии у пациента непереносимости к компонентам вводимого лечебного состава или повышенной чувствительности к ним. Спустя несколько часов после процедуры возникают проявления крапивницы, экземы или дерматита;
- Анафилактический шок. Возникает сразу после блокады грушевидной мышцы и проявляется бронхоспазмом, дыхательной недостаточностью, резким снижением артериального давления. При отсутствии экстренной медицинской помощи состояние может привести к летальному исходу;
- Токсические реакции. Развиваются вследствие передозировки компонентов лечебного состава или по причине внутрисосудистого их введения. Если раствор анестетика непреднамеренно вводится в кровеносный сосуд, то возможны головокружения, слабость, аритмия сердца, потеря сознания, также развивается гематома. В случае передозировки препаратов могут наблюдаться разные симптомы, от учащенного дыхания до угнетения дыхательной системы, нарушения работы сердца, появления судорог и потери сознания;
- Инфекционные осложнения. Развиваются по причине нарушений правил асептики и антисептики.
Причина большинства осложнений кроется в недостаточном обследовании пациента или в неумелых манипуляциях врача, проводившего процедуру. Чтобы минимизировать вероятность развития побочных эффектов необходимо серьезно отнестись к выбору специалиста, которой бы осуществил блокаду грушевидной мышцы. Высококвалифицированные врачи медицинского центра «Проксима», имеющие богатый опыт проведения таких процедур, в совершенстве владеют необходимыми навыками, безболезненно и быстро выполняют необходимые методики, позволяя избежать возможных осложнений.
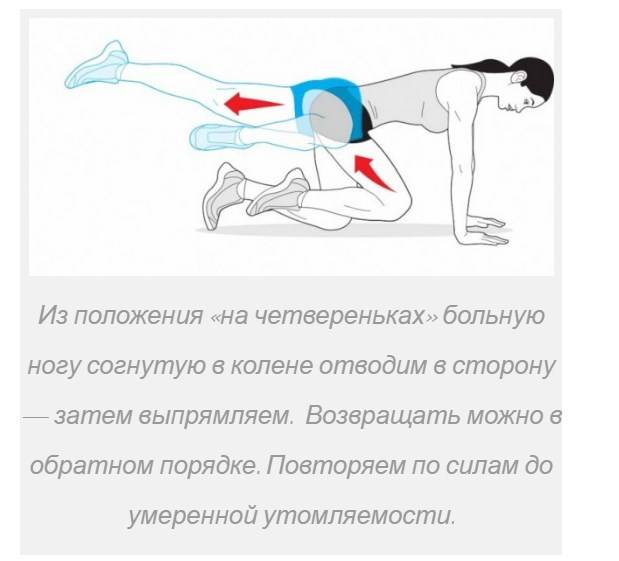
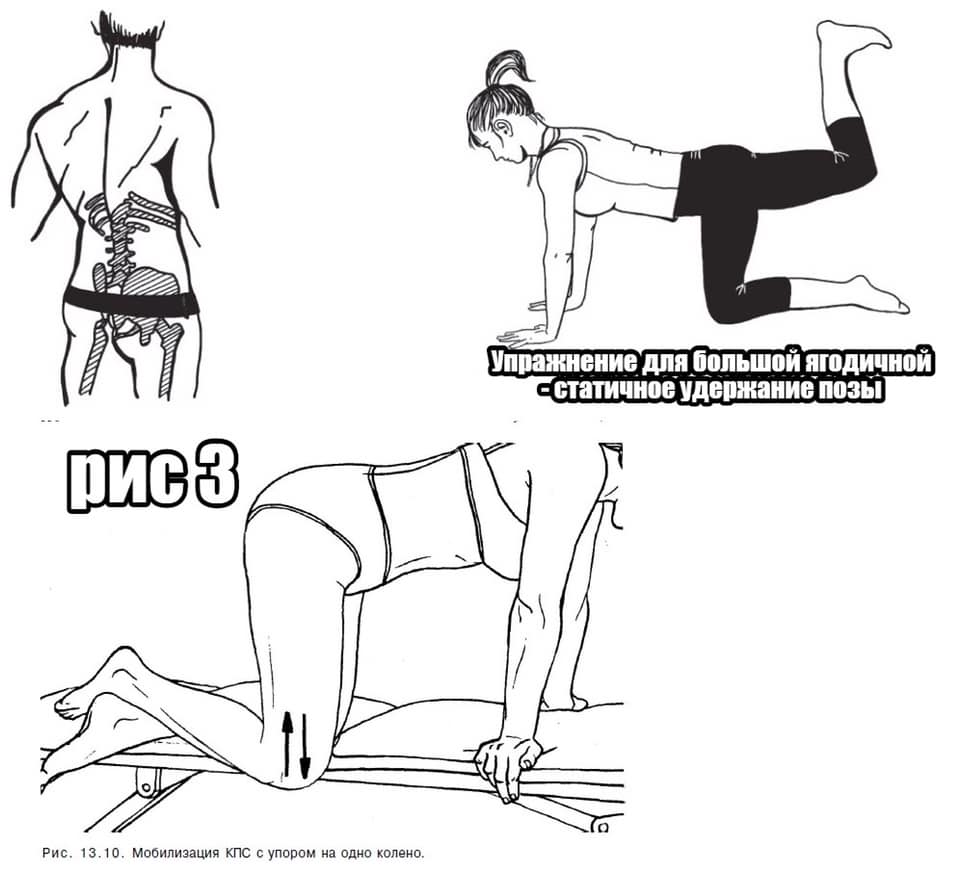
Как упражнения могут помочь?
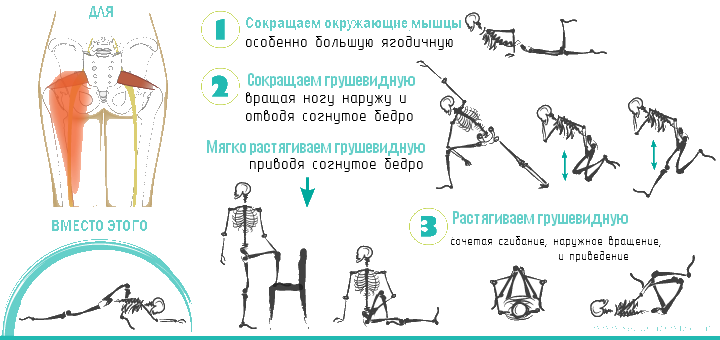
- Во-первых, мягкое вытяжение зажатой мышцы, поможет ей расслабиться.
- Во-вторых, улучшить кровообращение в районе защемления седалищного нерва.
- В-третьих, помочь достичь общего расслабления, что приведет к частному расслаблению мышцы.
- В-четвертых, улучшить функционирование крестцово подвздошного сустава и тазобедренных суставов.
Следует отметить, что эти упражнения носят вспомогательный характер
Необходимо получить комплексное лечение у невролога и использовать упражнения только, как важное дополнение
Мануальная терапия, в частности ПИР (пост изометрическая релаксация) может помочь расслабить спазмированную мышцу.
Наверняка положителен массаж пораженной ягодицы, или самомассаж при помощи перекатов на теннисном шарике.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки
Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса
В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветков конского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу
А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Обследование
Рентгенологические исследования имеют ограниченное применение для
диагностики СГМ. Данный тип исследований используется для исключения других
патологических состояний; с этой целью используются КТ и МРТ.
Электромиография (ЭМГ) также может быть полезна для дифференциальной
диагностики других возможных патологий, таких как грыжа межпозвонкового диска. Ущемление
спинномозгового нерва приведет к изменениям на ЭМГ мышц, ближайших к
грушевидной мышце. Однако, у пациентов с СГМ результаты ЭМГ будут нормальными
для мышц, ближайших к грушевидной мышце, и изменёнными для мышц, расположенных
дистально по отношению к ней. Электромиографические исследования, включающие
активные маневры, такие как тест FAIR (тест на
сгибание, приведение и внутреннюю ротацию), могут иметь большую специфичность и
чувствительность, чем другие доступные тесты для диагностики СГМ.
Электрофизиологическое тестирование и блокады играют важную роль, когда диагноз является неопределенным. Инъекции анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как диагностическим, так и терапевтическим целям.
Осмотр
У пациентов с СГМ может наблюдаться атрофия ягодичных мышц, а также укорочение конечности на пораженной стороне. В хронических случаях мышечная атрофия наблюдается и в других мышцах пораженной конечности.
Пальпация
Пациент сообщает о повышенной чувствительности во время пальпации
большой седалищной вырезки, области крестцово-подвздошного сочленения или над
брюшком грушевидной мышцы
Спазм грушевидной мышцы можно обнаружить при осторожной
глубокой пальпации
При глубокой пальпации в ягодичной области могут возникать болезненность или резкая боль, сопровождающаяся спазмом и онемением.
Симптом Пейса
Положительный симптом Пейса заключается в том, что у пациента наблюдается боль и слабость при отведении и внутренней ротации через сопротивление в положении сидя. Положительный симптом Пейса встречается у 46,5% пациентов с СГМ.
Тест подъема прямой ноги
Пациент сообщает о боли в ягодице и по задней поверхности бедра во время пассивного поднятия прямой ноги, выполняемого исследователем.
Симптом Фрейберга
Включает боль и слабость при пассивном принудительном внутреннем вращении бедра в положении лежа на спине. Считается, что боль является результатом пассивного растяжения грушевидной мышцы и давления на седалищный нерв в области крестцово-остистой связки. Результат положительный у 56,2% пациентов.
Боль при сгибании, приведении и внутренней ротации бедра.
Маневр Битти
Это активный тест, который включает в себя подъем согнутой ноги с пораженной стороны, в то время как пациент лежит на здоровой стороне. Отведение вызывает глубокую боль в ягодице у пациентов с СГМ, а также боль в пояснице и ноге у пациентов с поражением поясничного межпозвонкового диска.
Тест Хьюза
Наружная ротация пораженной нижней конечности, следующая за максимальной внутренней ротацией, также может быть болезненна у пациентов с СГМ.
Тест на отведение бедра
Тест на отведение бедра
Пациент лежит на боку с согнутой нижней ногой, чтобы обеспечить стабильность
тела, а верхняя нога выпрямлена по линии туловища. Терапевт стоит перед
пациентом на уровне ступней и наблюдает (без использования рук), как пациент по
его просьбе медленно поднимает ногу.
В норме отведение бедра должно составлять 45°. При этом может происходить сгибание бедра (что указывает на укорочение напрягателя широкой фасции бедра) и/или вращение ноги наружу (что указывает на укорочение грушевидной мышцы), и/или «подтягивание» бедра в начале движения (что указывает на гиперактивность квадратной мышцы бедра и, следовательно, косвенно, ее укорочение).
Симптомы
Такие процессы вероятны при определенных видах заболеваний. Они не представляют угрозы для организма, скорее наоборот, способствуют скорейшему выздоровлению (восстановлению) пациента.
Тем не менее, даже защитные мышечные спазмы могут приносить вред, а не пользу. Речь идет о ситуациях, когда слишком продолжительная защитная реакция плавно переходит в патологию. Чтобы не допустить последствий, требуется своевременное снятие мышечного спазма, пока он не спровоцировал нарушения нормального функционирования мышц, серьезные изменения в них.
Повышение мышечного тонуса часто бывает локального характера. В таких ситуациях речь идет о конкретных участках мышц. Не исключены варианты регионального и генерализованного повышения тонуса мышц. Мышечные спазмы в одинаковой степени могут возникать как в сгибателях, так и в разгибателях.
По уровню интенсивности повышенный тонус носит как умеренный, так и выраженный характер. Ощутить разницу можно методом пальпации. Гипертонус приводит мышцу в состояние, когда усиление болевого синдрома может наблюдаться при массаже и даже из-за воздействия тепла.
Важно знать существенные различия между неосложненным и осложненным вариантами гипертонуса. В первом случае болевой синдром не распространяются дальше конкретной мышцы
При осложненном повышенном тонусе более проблематичная ситуация. Есть вероятность распространения боли по соседним участкам организма.
Выбираем алгоритм
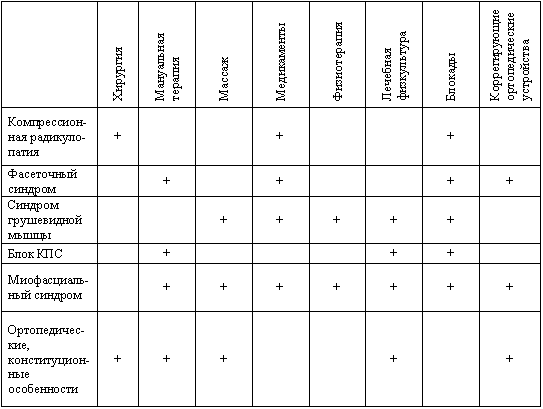
Правильное понимание структуры ЛИ крайне необходимо для оптимизации лечебного алгоритма: так при корешковой компрессии необходимо хирургическое лечение, при миогенной ЛИ лечение проводится методами миофасциального расслабления, а при смешанной или комбинированной ЛИ приоритетность определяется доминантностью каузальности. Выработка эффективных алгоритмов диагностики, особенно методов лечения (ЛИ) и последовательности их применения является не только крайне актуальной, но требует привлечения врачей разных специальностей, порой имеющих свои узкоспециализированные взгляды. (Таб. 1). Когда пациент жалуется на , связывает это с поражением периферических нервов, ортопед или ревматолог с поражением суставов, мануальный терапевт с поражением мышц и связок, с грыжей межпозвонкового диска. Последствия подобного подхода, так называемый “синдром неудачно прооперированной спины”, стойкая хронизация болей, медикаментозные язвы, а главное, неадекватная медицинская помощь, утрата доверия к врачам, развитие синдрома “депрессия-хроническая боль”.Таблица № 1. Причины люмбоишалгического синдрома и методы лечения
 |
Симптомы синдрома пояснично-подвздошной мышцы
Если болит подвздошно-поясничная мышца, то это сложно не заметить. Неприятные ощущения сковывают движения. В месте расположения мышцы определяется пульсирующая нарастающая боль. Особенно выражены симптомы подвздошно-поясничной мышцы при формировании абсцесса. В этой ситуации отмечается повышение температуры тела, общая слабость, недомогание, озноб, холодный пот, головная боль.
Боль пояснично-подвздошной мышцы может возникать как при воспалении, так и после перенесенной травмы. При неудачном падении, подъеме из положения сидя можно получить небольшое по площади растяжение сухожилия или фасции. Эта травма даст достаточно выраженный болевой синдром в области тазобедренного сустава и крестца.
Если болит подвздошно-поясничная мышца, то симптомы во многом зависят от формы патологии:
- серозная характеризуется быстрым нарастанием признаков воспаления, при ней не образуется гнойного содержимого, мышца спазмируется;
- серозно-гнойная форма отличается более тяжелым течением, внутри мышцы образуется нагноение, требуется хирургическое рассечение для дренирования внутренней полости;
- гнойная форма отличается быстрым расплавлением мышечных и окружающих тканей, без своевременного этиотропного лечения может привести к инфицированию тканей позвоночника и спинного мозга.
Клинические симптомы синдрома подвздошно-поясничной мышцы часто возникают вновь и вновь поскольку это заболевание часто переходит в хроническую форму течения. Для того, чтобы этого избежать, необходимо проводить эффективную комплексную реабилитацию. Если у вас периодически возникают симптомы спазма пояснично-подвздошной мышцы, то вполне вероятно ранее вы перенесли легкую форму воспаления. После чего в толще мышцы сформировались тяжи из соединительной ткани. Эти атопические очаги не позволяют мышце работать в полную силу и периодически провоцируют обострение.
Обратите внимание на следующие признаки:
- боль иррадиирует в область бедра и поясницы одновременно, что позволяет самостоятельно отличить от остеохондроза;
- болезненность наблюдается в области коленного сустава (особенно при выпрямленной и слегка отведенной в сторону ноге;
- хромота при длительной ходьбе, наступать на ногу становится больно;
- при сидении пациент старается переносить вес дела на здоровую часть таза;
- любые попытки отвести ногу в сторону усиливают болезненность.
Пальпация подвздошно-поясничной мышцы затруднена вследствие её анатомически глубокого расположения. Результативным является только мануальное обследование в области наружного вертела бедренной кости. В этой точке сухожильного крепления подвздошно-поясничной мышцы при спазме и воспалительной реакции наблюдается резкая болезненность при надавливании.
Для дифференциальной диагностики используется рентгенографический снимок, УЗИ, пункция предполагаемого очага нагноения, МРТ обследование.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
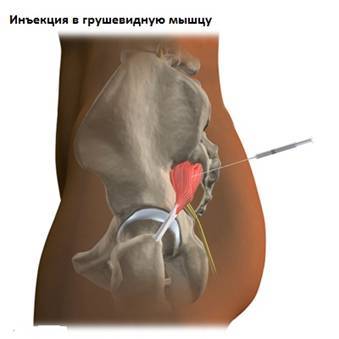 Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Радиоизотопное сканирование необходимо в случаях подозрения на инфекционное или онкологическое заболевание.Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Симптомы
В результате сокращения мышцы levator ani в области анального отверстия, крестца и копчика появляется боль:
- беспокоящая;
- причиняющая неудобство;
- вызывающая чувство «комка в кишке»;
- длящаяся около 20 минут;
- постоянно повторяющаяся;
- иногда иррадиирующая в ягодицы и бедра;
- усиливающаяся, когда человек сидит;
- возникающая в стрессовых ситуациях;
- настолько ухудшающая повседневную работу, что побуждает обратиться к проктологу.
Боль в прямой кишке
Также больных могут беспокоить:
- напряжение;
- запоры, возникающие вследствие сжатия прямой кишки и блокирования пути оттока стула;
- недержание кала.
Профилактика
Предлагаем эффективные рекомендации, позволяющие снизить вероятность развития серьезной патологии грушевидных мышц:
- Старайтесь проводить больше времени в движении – гуляйте, занимайтесь гимнастикой, зарядкой.
- Сохраняйте поясничный отдел в тепле.
- Оберегайте позвоночный столб от травм и ушибов.
- Перед физическими нагрузками хорошо разогревайте все тело.
- После проведения интенсивных тренировок растягивайте мышцы ног и ягодиц.
- Регулярно посещайте массажиста.
- Если занимаетесь силовыми видами спорта, давайте организму достаточно времени на восстановление всех тканей, питайтесь полноценно.
Если состояние покоя и аптечные мази не могут избавить от боли в ягодичном отделе, обратитесь за помощью к врачу-неврологу. Не затягивайте визит к доктору. В противном случае вы рискуете усугубить течение заболевания.
Лечение
Лечебные мероприятия направлены вовсе не на снижение болевого синдрома, полное избавление от нее пациента. В первую очередь необходимо устранить основную болезнь, спровоцировавшую возникновения спазмов в мышцах. Однако, не всегда так на практике. Иногда именно снятие мышечного спазма стимулирует заметное улучшение здоровья и самочувствия. Наблюдается положительная динамика болезни.
Таким образом, пациенту необходимо без промедления обращаться в медицинское учреждение. Избавление от мышечных спазмов не только улучшит самочувствие, устранит неприятные ощущения мышечно-тонического синдрома, но и позволит добиться полного выздоровления в оптимально короткие сроки. Намного сложнее ситуация, когда «запущена» болезнь.
Наиболее часто применяемые лечебные средства:
1. ЛФК (профилактика мышечных спазмов, нормализация корсета мыщц);
2. Физиотерапия (электрофорез, магнитотерапия);
3. Ортопедические средства (воротник Шанца, корсет);
3. Медицинские препараты для расслабления мышц (медикоментозная терапия — мидокалм, сирдалуд, а также мовалис, вольтарен, ибупрофен помогают снять воспаление);
4. Инъекции (местные) анестетиками (иногда вместе с кортикостероидами) останавливают патологическую импульсацию триггерных точек;
5. Мануальная терапия (массаж помогает нормализовать подвижность двигательных сегментов, тонус мышц);
6. Иглорефлексотерапия (нормализуется проводимость нервных волокон).
Клиническая картина
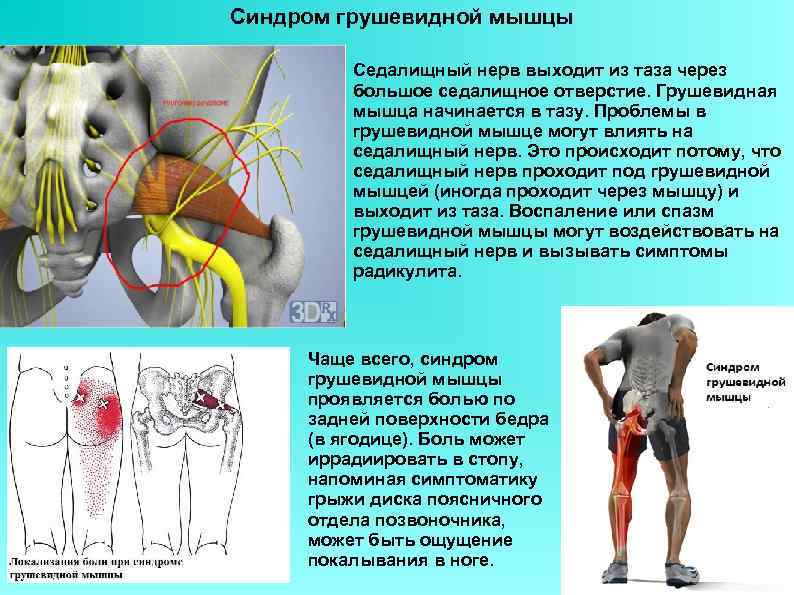
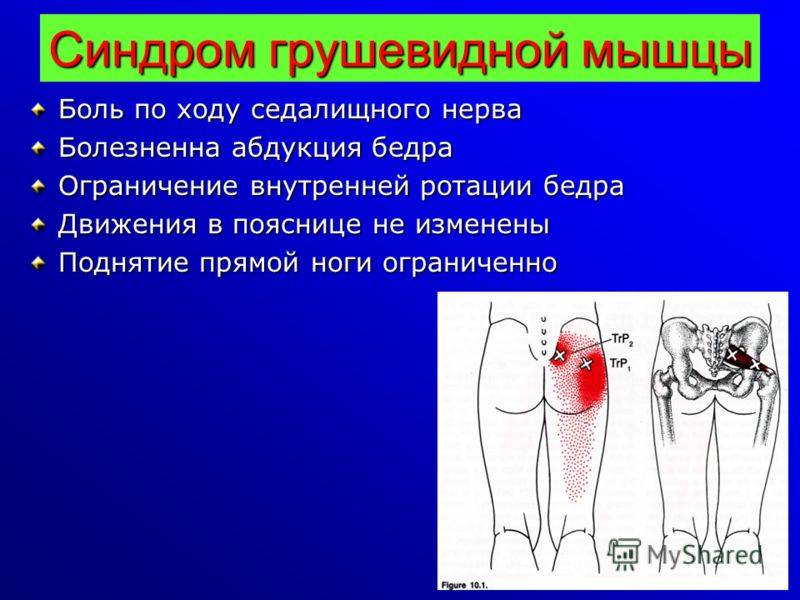
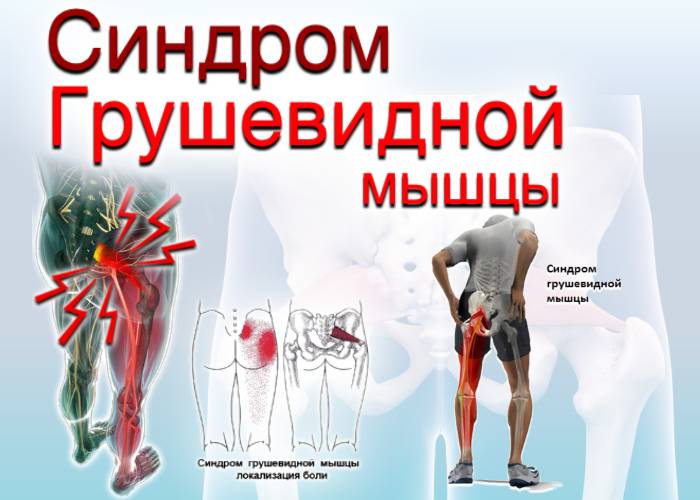
Наиболее частым симптомом СГМ является усиление боли в области ягодицы, появляющееся после продолжительного (более 15–20 минут) нахождения в положении сидя. Пациенты могут жаловаться на трудности при ходьбе или боль при внутренней ротации противоположной ноги (например, в положении сидя, нога на ногу) .Часто пациенты жалуются на боль, онемение, чувство покалывания или ползания мурашек по задней поверхности бедра. Данная симптоматика наблюдается при компрессии малоберцовой ветви седалищного нерва.
Симптомы, встречающиеся при СГМ
Усиление или появление боли в положении сидя, стоя или лежа более 15–20 минут.
Боль и/или парестезии в области ягодиц и задней поверхности бедра.
Боль уменьшается при ходьбе и усиливается в покое.
Боль при вставании со стула.
Смена положения тела не устраняет боль полностью.
Боль в области противоположного крестцово-подвздошного сочленения.
Сложности при ходьбе (анталгическая походка, свисающая стопа).
Онемение стопы.
Слабость в одноименной ноге.
Головная, абдоминальная, тазовая боль.
Диспареуния у женщин.
Боль при дефекации.
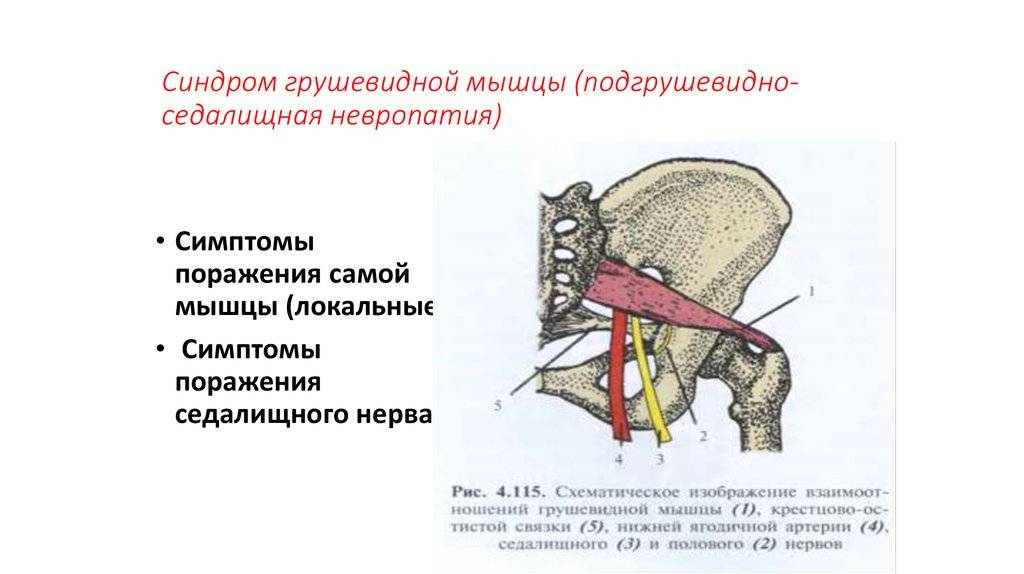
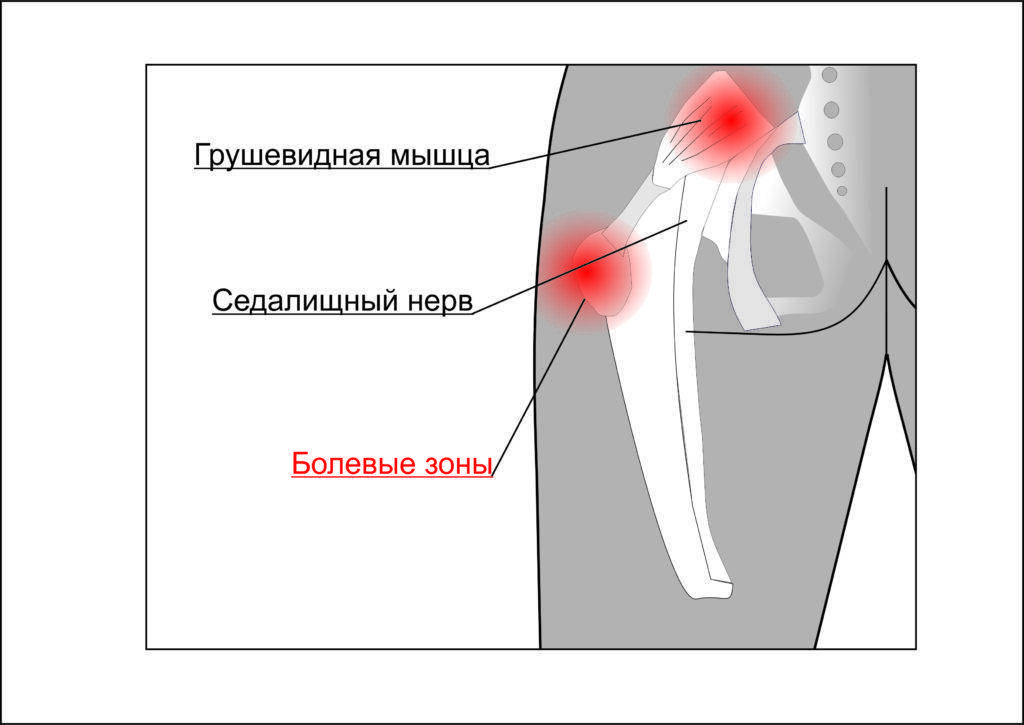
Клинические признаки, указывающие на СГМ, прямо или косвенно связаны с мышечным спазмом и/или компрессией нерва. Характерным признаком является болезненность при пальпации грушевидной мышцы, особенно в области ее прикрепления к большому вертелу бедренной кости. Пациенты могут отмечать боль при пальпации в области крестцово-подвздошного сустава, большой седалищной вырезки или самой грушевидной мышцы, которая может принимать вид болезненного тяжа.
Клинические признаки, указывающие на СГМ
Болезненность при пальпации в области крестцово-подвздошного сочленения, большой седалищной вырезки и грушевидной мышцы.
Болезненная, спазмированная грушевидная мышца.
Вытяжение одноименной конечности умеренно уменьшает боль.
Мышечная слабость в одноименной конечности.
Положительный симптом грушевидной мышцы.
Положительный симптом Лассега.
Положительный симптом Фрайберга.
Положительный симптом Пэйса (САВР-тест — сгибание, аддукция, внутренняя ротация).
Положительный симптом Беатти.
Ограниченная медиальная ротация одноименной конечности.
Короткая нога на стороне поражения.
Атрофия мышц ягодицы (в хронических случаях).
Лечение
На всех этапах обследования — от сбора жалоб до неврологического осмотра — доктор должен иметь в виду возможность наличия у пациента СГМ. Раннее выявление данной патологии и вовремя начатое консервативное лечение (нестероидные противовоспалительные препараты (НПВП), миорелаксанты, холод и покой) — залог успешности терапии . По данным литературы, положительный исход в таком случае достигается у 79 % пациентов.
НПВП и парацетамол являются препаратами выбора для лечения БНЧС и СГМ . Пациенты, принимающие НПВП, по сравнению с теми, которые принимали плацебо, отмечали значительное снижение боли уже через неделю лечения .
Миорелаксанты, наряду с НПВП, являются одной из наиболее часто назначаемых групп препаратов при СГМ. В исследовании Browning было показано, что пациенты, принимающие миорелаксанты, отмечали пятикратное ослабление симптомов уже на 14-й день в отличие от группы плацебо .
Несколько исследований было посвящено роли наркотических анальгетиков при хронической мышечно-скелетной боли . Был показан их эффект в контроле сильной, трудно купируемой боли, однако было отмечено, что из-за высокого риска развития побочных явлений, таких как запоры, общая седация и другие, они показаны для краткосрочного применения.
Самым быстрым и эффективным методом купирования боли, воспаления и отека при СГМ являются инъекции глюкокортикоидов (ГК) непосредственно в брюшко мышцы . ГК оказывают противовоспалительное и противоотечное действие непосредственно в тканях, тем самым прерывая порочный круг «боль — спазм — воспаление», а также обладают ремиелинизирующим эффектом при локальных аутоиммунных поражениях периферических нервов. Высокой эффективностью и продолжительностью действия характеризуется препарат Депос — пролонгированный инъекционный двухкомпонентный ГК. Депос состоит из двух солей бетаметазона. Входящая в его состав быстрорастворимая соль бетаметазона натрия фосфат (2,63 мг) быстро абсорбируется из места введения, что обеспечивает скорое начало терапевтического действия (через 20–40 мин после введения), а микрокристаллическая депо-фракция бетаметазона дипропионат (6,43 мг) медленно абсорбируется из депо, которое образуется в месте инъекции, и обусловливает длительное действие препарата (до 4 недель) и противовоспалительный эффект.
Депос оказывает выраженное противовоспалительное и противоаллергическое действие за счет торможения высвобождения интерлейкинов-1 и -2, гамма-интерферона из лимфоцитов и макрофагов, медиаторов воспаления; индуцирования образования липокортинов; снижения метаболизма арахидоновой кислоты.
Основные свойства Депоса :
— по противовоспалительной активности Депос в 25–40 раз превышает гидрокортизон, а метилпреднизолон — в 5–8 раз;
— продолжительность действия Депоса до 4 недель;
— высокая эффективность при малой дозе;
— способность дольше находиться в кровяном русле в не связанном с белками плазмы состоянии;
— отсутствие минералокортикоидного эффекта (отсутствует задержка натрия, жидкости, обострение артериальной гипертензии, сердечной недостаточности);
— по профилю безопасности молекула бетаметазона считается наиболее легко переносимой среди всех ГК.
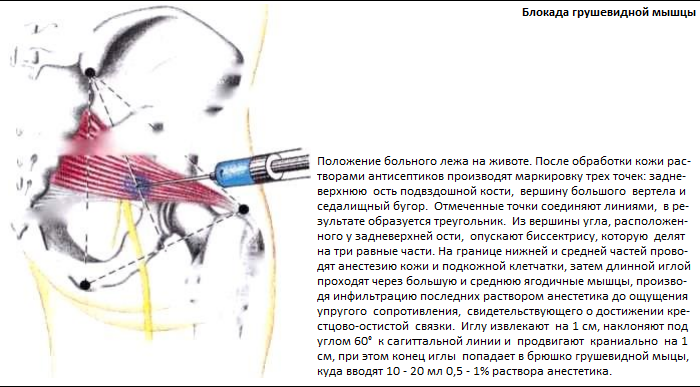
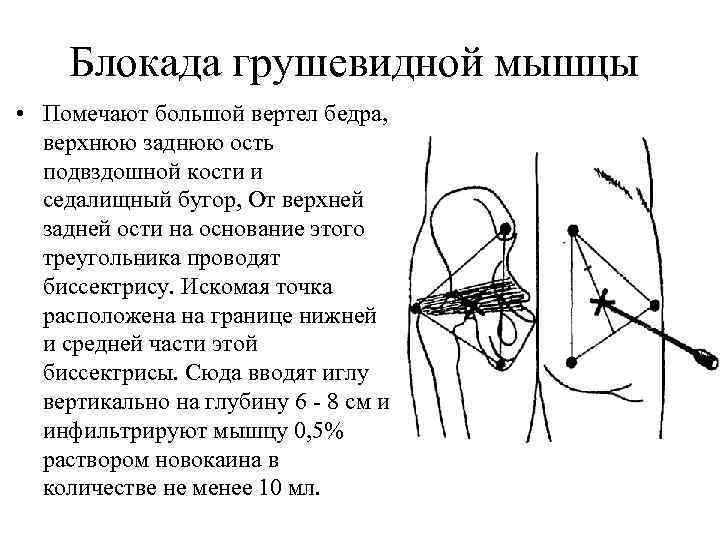
Существует несколько вариантов введения, по данным исследования, не отличающихся по эффективности . К 20 мл 0,5% раствора новокаина добавляют 1 мл препарата Депос. В положении пациента лежа на животе определяют три ориентира: верхняя задняя ость подвздошной кости, седалищный бугор и большой вертел; соединяют эти точки и проводят биссектрису угла; иглу медленно вводят между нижней и средней частью биссектрисы на глубину 40–60 мм до упора в крестцово-остистую связку.
Альтернативной методикой локальной терапии СГМ является наложение на 20–30 мин компрессов с димексидом, анестетиками и ГК на область компрессии и воспаления нерва. Димексид обеспечивает транспорт анестетика и ГК через кожные покровы, кроме того, сам оказывает противовоспалительное действие.
Важным немедикаментозным методом воздействия является мануальная терапия, включающая мягко-тканные техники, миофасциальный релиз и техники, направленные на мышечное растяжение .
Заключение
Несмотря на большой прогресс в исследованиях СГМ, многое еще остается неясным. Это прежде всего касается уточнения эпидемиологических данных, факторов риска и оптимальных схем лечения. До настоящего времени остается неясной длительная временная диссоциация между провоцирующим фактором и появлением клинических манифестаций.
СГМ является комплексным состоянием, которое часто упускается из виду при дифференциальной диагностике боли в бедре и БНЧС. Существует ряд клинических тестов, которые можно применять для диагностики СГМ. Важную роль в этом процессе играют данные ЭМГ, КТ и МРТ.
Подход к лечению пациентов с СГМ должен быть комплексным и включать системную фармакотерапию, локальную терапию ГК и методы мануальной терапии.